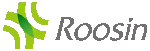راهنمای کامل مراقبت از زخم پای دیابتی برای بیماران + 7 راه پیشگیری
دیابت، به عنوان یکی از بیماری های مزمن، تأثیرات گسترده ای بر سلامت فرد میگذارد. یکی از جدی ترین عوارض دیابت، زخم پای دیابتی است.
این زخم ها که در اثر ترکیبی از نوروپاتی محیطی، مشکلات عروقی و سایر عوامل مرتبط با دیابت ایجاد میشوند، میتوانند عواقب وخیمی از جمله عفونت های شدید و حتی قطع عضو داشته باشند.
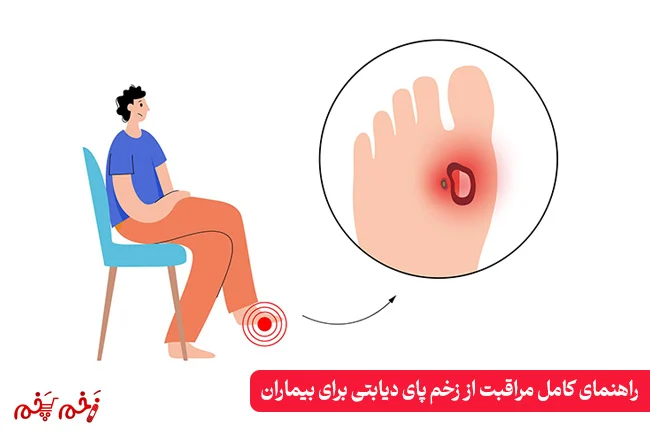
بررسی دقیق و کوتاه زخم پای دیابتی
زخم پای دیابتی نوعی جراحت یا بریدگی باز در بافت نرم پا است که معمولاً در کف پا، انگشتان یا لبه های استخوانی پا ایجاد میشود.
افراد دیابتی به دلیل تغییرات متابولیکی مزمن در بدن خود بیشتر در معرض این عارضه قرار دارند.
این زخم ها در صورت عدم درمان به موقع، میتوانند باعث ایجاد مشکلات جدی مانند گانگرن یا عفونت های گسترده شوند.
دلایل ایجاد زخم پای دیابتی
نوروپاتی محیطی
یکی از شایع ترین دلایل ایجاد زخم پای دیابتی، آسیب به اعصاب محیطی است.
این آسیب میتواند باعث کاهش یا از دست رفتن حس در پاها شود.
در نتیجه، بیمار ممکن است از وجود بریدگیها، تاولها یا آسیب های جزئی دیگر در پاهای خود اطلاع نداشته باشد.
مشکلات عروقی
دیابت میتواند باعث کاهش جریان خون در اندام های تحتانی شود. این امر موجب کندی فرآیند بهبود زخم و افزایش خطر عفونت میشود.
عفونتهای مزمن
سیستم ایمنی ضعیف بیماران دیابتی، آنها را در برابر عفونتهای باکتریایی آسیب پذیرتر میکند. عفونتهای مزمن میتوانند زخم را بدتر کرده و به تخریب بافت منجر شوند.
فشار مکانیکی و تغییرات ساختاری پا
کفش های نامناسب، تغییر شکل پا یا وجود میخچه و پینه میتواند فشار زیادی بر نقاط خاصی از پا وارد کند و منجر به ایجاد زخم شود.
علائم زخم پای دیابتی
تشخیص زخم پای دیابتی در مراحل اولیه میتواند از پیشرفت آن جلوگیری کند.
علائم این زخم ها عبارتند از:
- وجود یک زخم باز یا ترک خوردگی در پوست پا
- تورم، قرمزی یا التهاب در ناحیه زخم
- ترشح چرک یا مایعات غیر طبیعی از زخم
- بوی نامطبوع
- درد یا بیحسی در پا
- تغییر رنگ پوست در اطراف زخم
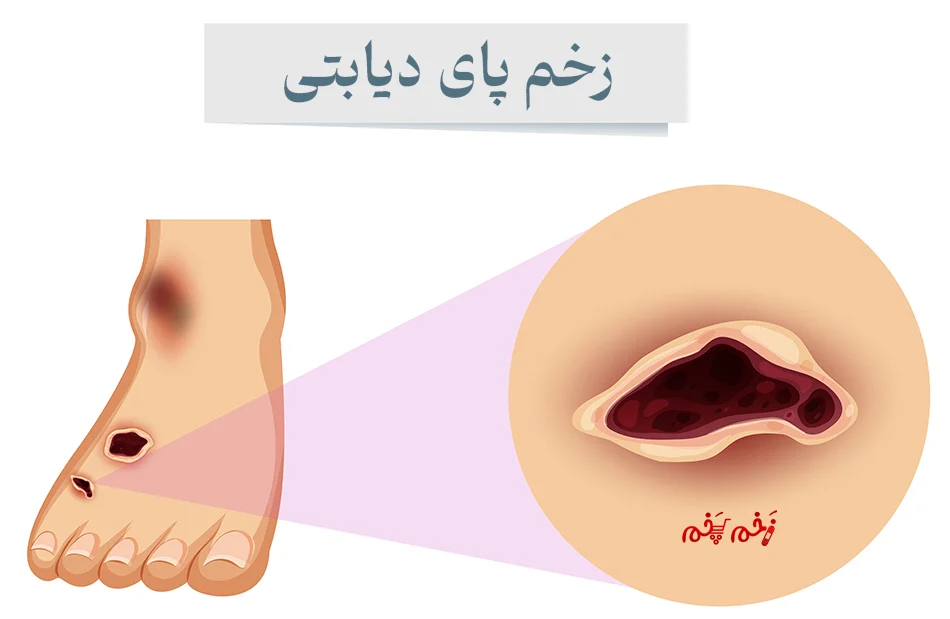
دسته بندی زخم های دیابتی
زخم های دیابتی را می توان به سه دسته اصلی تقسیم کرد:
- زخم های ایسکمیک: به دلیل کاهش جریان خون ایجاد میشوند.
- زخم های نوروپاتیک: به علت آسیب های عصبی رخ میدهند.
- زخم های نوروایسکمیک: ترکیبی از نوروپاتی و ایسکمی عامل این زخم ها هستند.
مراحل درمان زخم پای دیابتی
1. ارزیابی و تشخیص دقیق
در اولین گام، باید علت اصلی زخم شناسایی شود. این کار با معاینه دقیق توسط پزشک و انجام تست های تصویربرداری یا آزمایش های میکروبیولوژی انجام می شود.
2. پاکسازی زخم (Debridement)
حذف بافت های مرده و عفونی یکی از مراحل حیاتی درمان زخم است. این کار باعث می شود بافت سالم بتواند فرآیند بازسازی را آغاز کند.
3. پانسمان های پیشرفته
استفاده از پانسمان های تخصصی مانند پانسمان های فومی، هیدروژلی یا آنتی باکتریال می تواند به بهبود سریع تر زخم کمک کند.
4. درمان عفونت
عفونت های زخم با آنتی بیوتیک های موضعی یا خوراکی درمان میشوند. در موارد شدیدتر، تزریق دارو یا حتی بستری شدن بیمار ممکن است ضروری باشد.
5. مدیریت قند خون
کنترل قند خون، یکی از الزامات اساسی در بهبود زخم های دیابتی است. استفاده از انسولین، داروهای خوراکی و رژیم غذایی مناسب باید به طور دقیق انجام شود.
6. اکسیژن درمانی پرفشار (HBOT)
این روش به تأمین اکسیژن بیشتر به بافت های آسیب دیده کمک می کند و می تواند روند بهبودی را تسریع کند.
7. محصولات ترمیمی مدرن
محصولات تخصصی مانند ژل عسل درمانی هانیهلث در زخمپخم، به دلیل خواص ضدباکتریایی و بازسازی کننده عسل، می توانند در بهبود زخم های پای دیابتی بسیار مؤثر باشند.
8. جراحی های اصلاحی
در موارد پیشرفته، برداشتن بافت های عفونی یا اصلاح تغییرات ساختاری پا از طریق جراحی ممکن است نیاز باشد.
جدول مراحل درمان زخم پای دیابتی – مفید و مناسب برای کارشناسان زخم و پزشکان
| مرحله درمان | اقدامات اصلی | هدف |
|---|---|---|
| 1. ارزیابی زخم | – بررسی عمق و نوع زخم – ارزیابی عفونت و جریان خون – ثبت وضعیت زخم با عکس و گزارش | شناسایی شرایط و برنامه ریزی درمان |
| 2. کنترل عفونت | – دبریدمان (برداشتن بافت های مرده) – آنتی بیوتیک موضعی یا سیستمیک – ضدعفونی زخم | جلوگیری از گسترش عفونت |
| 3. مدیریت زخم | – استفاده از پانسمان مناسب (ژل ها، فوم) – کنترل ترشحات زخم – استفاده از ژل های درمانی مثل هانی هلث | تسریع ترمیم و بازسازی بافت |
| 4. بهبود خون رسانی | – رفع انسداد عروقی (در صورت نیاز) – اکسیژن تراپی پرفشار یا دیگر روش ها | افزایش اکسیژن رسانی به زخم |
| 5. کنترل قند خون | – پایش و مدیریت دقیق گلوکز – اصلاح رژیم غذایی | جلوگیری از تأخیر در بهبود زخم |
| 6. کاهش فشار روی زخم | – استفاده از کفش ها و محافظ های مخصوص – کاهش فشار و آسیب به زخم | جلوگیری از آسیب مجدد |
| 7. پیگیری و نظارت | – مراجعات منظم به متخصص – پایش پیشرفت و تنظیم درمان | اطمینان از پیشرفت مناسب درمان |
راه های پیشگیری از زخم پای دیابتی
1. معاینه منظم پاها
بیماران دیابتی باید روزانه پاهای خود را بررسی کنند و در صورت مشاهده هرگونه زخم، تاول یا تغییر رنگ، به پزشک مراجعه کنند.
2. استفاده از کفش های مناسب
کفش های طبی که فشار را به صورت یکنواخت توزیع میکنند، می توانند از ایجاد زخم جلوگیری کنند.
3. رعایت بهداشت شخصی
شستشوی روزانه پاها، خشک کردن آنها و استفاده از کرم های مرطوب کننده برای پیشگیری از خشکی و ترک خوردگی پوست ضروری است.
4. کنترل دقیق قند خون
حفظ قند خون در محدوده طبیعی، خطر زخم های دیابتی را کاهش می دهد.
5. ترک سیگار
سیگار کشیدن باعث کاهش جریان خون میشود و توانایی بدن در بهبود زخم را کاهش می دهد.
6. مراقبت از پوست پا
اجتناب از راه رفتن با پای برهنه و استفاده از جوراب های نخی و بدون درز می تواند از آسیب های پوستی جلوگیری کند.
نقش تغذیه در پیشگیری و درمان زخم پای دیابتی
رژیم غذایی مناسب می تواند نقش مهمی در پیشگیری و درمان زخم پای دیابتی داشته باشد.
مصرف مواد غذایی زیر توصیه می شود:
- مواد پروتئینی: گوشت سفید، ماهی و حبوبات برای تقویت بافت های آسیب دیده مفید هستند.
- ویتامین C: در مرکبات، کیوی و فلفل دلمه ای یافت می شود و به ترمیم زخم کمک میکند.
- روی (Zinc): مصرف مواد غذایی مانند تخممرغ، مغزها و غلات کامل می تواند سیستم ایمنی را تقویت کند.
- اسیدهای چرب امگا 3: ماهی های چرب مانند سالمون به کاهش التهاب کمک می کنند.
نقش تیم درمان در مدیریت زخم پای دیابتی
برای مدیریت زخم پای دیابتی، همکاری یک تیم چند تخصصی شامل پزشک عمومی، متخصص زخم، پرستار و جراح ضروری است.
این تیم می تواند برنامه درمانی جامعی شامل ارزیابی وضعیت بیمار، درمان زخم، کنترل دیابت و آموزش بیمار ارائه دهد.
آموزش به بیماران: کلید کاهش عوارض
یکی از راه های کاهش زخم های دیابتی، آموزش بیماران است.
بیماران باید از اهمیت معاینه روزانه پا، استفاده از کفش مناسب و رعایت بهداشت آگاه شوند.
همچنین، آموزش در زمینه تغذیه و مدیریت قند خون می تواند خطر بروز زخم را به میزان قابل توجهی کاهش دهد.
در نتیجه
زخم پای دیابتی یکی از عوارض جدی دیابت است که می تواند به مشکلات گسترده تری منجر شود. اما با آگاهی، پیشگیری و درمان به موقع، می توان از این عارضه جلوگیری کرد یا عوارض آن را کاهش داد.
استفاده از روشهای درمانی مدرن و محصولات ترمیمی تخصصی مانند: ژل عسل هانی هلث نقش مهمی در بهبود زخمهای دیابتی دارد.
به بیماران دیابتی توصیه می شود که با رعایت اصول مراقبتی و همکاری با تیم درمانی، سلامت پاهای خود را تضمین کنند.